Торусальная анестезия: показания, техника проведения с видео
 Благодаря широкому внедрению в практику адекватных, безболезненных и легких в применении методов анестезии и современных препаратов для качественного обезболивания пациент современного стоматологического кабинета перестал испытывать дискомфорт и боль во время лечения зубов.
Благодаря широкому внедрению в практику адекватных, безболезненных и легких в применении методов анестезии и современных препаратов для качественного обезболивания пациент современного стоматологического кабинета перестал испытывать дискомфорт и боль во время лечения зубов.
Местное обезболивание играет основную роль при выполнении стоматологических манипуляций в полости рта и на практике применяется гораздо чаще, чем общий наркоз.
Торусальный способ обезболивания
Торусальная анестезия – это разновидность местного обезболивания, при которой анестетик впрыскивается в нижнечелюстной валик – торус. Во время совершения инъекции игла находится в одном положении, что значительно облегчает освоение техники. Открыл данный метод обезболивания в 1941 году М.М Вейсбрем.
При введении анестетика понижается порог чувствительности:

Нижнечелюстной валик выглядит так
- нижнечелюстного отдела;
- области подбородка;
- альвеолярного отростка;
- кожи лицевой части;
- внутриротовой слизистой.
Торусальная анестезия по Вейсбрему отличается от стандартного мандибулярного обезболивания тем, что игла на протяжении всего укола находится под неизменным углом.
Анатомический подтекст
 После ввода анестезирующего средства в нижнечелюстное возвышение, препарат тут же начинает воздействовать на нижнелуночковый, щечный и языковый нервные окончания.
После ввода анестезирующего средства в нижнечелюстное возвышение, препарат тут же начинает воздействовать на нижнелуночковый, щечный и языковый нервные окончания.
Нижнечелюстной валик сформирован из 2-х костяных тяжей мышелкового и венечного отростков, они расположены выше и кпереди от костного язычка, по скатам этого формирования и идут 3 нервных окончания, которые теряют чувствительность.
Благодаря такому воздействию отключается чувствительность в области от 2-го премоляра до 2-го моляра посредине, что дает возможность безболезненно выполнять стоматологические манипуляции на зубном ряду и оперировать проблемные участки ротовой полости.
Случаи, приемлемые для использования данной техники
Применение анестезии по Вейсбрему возможно для:
- вскрытия абсцессов, фурункулов, флегмоны и прочих гнойных формирований внутри рта;

- проведения операции в области зубного ряда нижнего отдела челюсти;
- удаление неправильно расположенных зубов;
- удаление зубов мудрости;
- депульпирования;
- наложения шин при переломах нижней челюсти;
- оперирование кисты, опухолей и изувеченных костных участков в нижнечелюстном отделе.
Разновидности техники
Торусальная анестезия проводится с применением нескольких техник:
- по Гоу-Гейтсу;
- по Акинози-Визари;
- по Легарди – пальпаторным способом.
Также анестетик можно ввести:
- с применением аподактильной методики;
- внеротовым способом.
Метод Акинози
Данная методика эксклюзивна для стоматологической практики, в ходе манипуляций полностью исключается контакт иглы с костной тканью и она приемлема при слабом открытии рта.
Выполнение манипуляций предусматривает ввод препарата в ретромалярную часть – границу слизистой щеки при сжатом оскале, с целью достижения анестезирующего вещества головки отростка сустава нижней челюсти.
Техника ввода медикамента предусматривает, что у пациента будет закрыт рот. Жало иголки, длинной 35 мм, вводят в пространство между отводом нижней челюсти и нижнечелюстным бугром, благодаря чему инструмент, попавший в крылочелюстное место, контактирует с отводами нерва имеющегося в этом районе. Анестетик в объеме 1,5 – 2 мл нужно вводить без спешки.

При использовании варианта обезболивании по Акинози лишается чувствительности:
Использовать данную методику следует в исключительных случаях, когда отсутствует ожидаемый эффект от применения других способов анестезии, так как она имеет ряд осложнений:
- тризм, как реакция на поражение височной мышцы;
- при отклонении иглы от заданной траектории, возможен тризм из-за повреждения латеральной или медиальной крыловидных мышц;
- увечье надкостницы;
- повреждение лицевого нерва при глубоком внедрении иглы в слюнную железу возле уха.
Плюсы и минусы
Недостаток данной методики заключается в большом количестве осложнений и сложности проведения – данный способ обезболивания используют только опытные стоматологи.
Плюс же в том, что метод Акинози-Визари является лучшим вспомогательным методом обезболивания, если в зубе находится более трех стандартных нервов.
Анестезия по Гоу-Гейтсу
Разработал метод в 1973 году австралийский стоматолог Гоу-Гейтс. Техника выполнения достаточно сложная, но при этом она наделена четкими ориентирами и действенна в 97% случаев.
Особенность метода кроется в изменении взаимного расположения пункта назначения для анестетика и нижнечелюстного нерва при достаточном раскрывании рта.
В процессе раскрытия выполняется вращение нижней челюсти вокруг фронтальной оси в этом же ярусе сустава, благодаря чему головка мыщелкового отростка посредством хрящевого диска выдвигается вперед на суставное возвышение.

Техника проведения торусальной анестезии по Гоу-Гейтсу (наглядное видео в двух частях ниже по тексту):
- после всех подготовительных процедур – выбор правильного расположения пациента и стоматолога, обработка места будущего укола,- больного просят раскрыть рот по возможности максимально широко;
- доктор в это время располагает шприц в углу губы, большим пальцем отодвигает щеку, а указательным, расположенным напротив ушного козелка, контролирует степень раскрытия рта;
- иглу вводят в крыловидно-челюстное пространство и медиальное сухожилие височной мышцы, в район выполненной перед этим аппликации;
- далее прокалывают слизистую и неспешно двигают иглу до упора в кость, после отодвигают ее на себя на 1 мм и производят аспирационную пробу;
- после отрицательного результата на пробу, медленно впрыскивают 1 капсулу вещества, в ходе манипуляции за пациентом ведется неусыпный контроль;
- после всех этапов процесса инструмент удаляют, а больного просят не закрывать рот еще пару минут до полного действия анестетика.
В данном случае снимается чувствительность со следующих нервов:
- нижнего луночкового;
- язычкового;
- челюстно-подъязычного;
- ушно-височного;
- щечного.
Из осложнений изредка возможно развитие гематомы в месте уколы и сложности с дыханием.
Преимущества и недостатки
Положительные стороны техники проведения торусальной анестезии по Гоу-Гейтс:
- высокий процент эффективности от 90 до 97%;
- четкое определение ориентиров;
- незначительная степень осложнений.
Недостаток – продолжительный период достижения эффекта, на 2 – 5 минут дольше, нежели при использовании других вариантов.
Прочие, не столь популярные способы
Среди иных техник изредка применяются следующие:
- По Легарти – используют как при недостаточном, так и при свободном открывании рта, жало иглы вводится на переднем крае нижней челюсти, продвигается по ее внутреннему краю и постепенно выпускается анестетик. В ходе манипуляции пальпируется верхний отдел ретро-молярного треугольника.
- Аподактильный вариант – ориентиром в данном варианте является крыловидно-нижнечелюстная складка, которая может быть различной ширины и расположена к внутренней части ротовой полости от височного гребешка.
- Внеротовой доступ используется, когда внутрь рта нет доступа, в ходе его применения уточняется проекция нижнечелюстной прорези на коже. Анестетик впрыскивается дозировано в два приема.
Возможные ошибки при введении иглы
При неправильном вводе иглы и(или) лекарства возможно развитие множества осложнений:
- потеря чувствительности слизистой глотки;
- повреждение внутренней крыловидной мышцы с дальнейшим развитием контрактуры нижнечелюстного отдела;
- нарушение целостности сосудов, что влечет кровоизлияние;
- проникновение наркотического вещества в кровь, что вызывает ишемию кожи подбородка и нижней губы;
- парез мышц, отвечающих за мимику;
- развитие невротических состояний;
- перелом иглы, которую нельзя немедленно извлекать, если она осталась глубоко в тканях – такую операцию необходимо выполнять стационарно после выполнения рентгеновских снимков;
- постинъекционные воспалительные процессы.
Любой вид анестезии оказывает негативное влияние на печень, разрушая ее клетки, но это не повод отказываться от обезболивающего, достаточно применять инновационные средства после наркоза, которые предназначены для поддержки организма в таких ситуациях.
Торусальная анестезия: техника проведения по Гоу-Гейтсу, Акинози, Легарди и другие методы



Торусальная анестезия по Вейсбрему
Торусальная анестезия по М.М. Вейсбрему
Целевой пункт: нижнечелюстное возвышение (рис. 101, А).
Оно находится в месте соединения костных гребешков венечного и суставного отростков спереди, сверху и медиальнее от костного язычка нижней челюсти. Ниже и к середине от возвышения расположены нижнеальвеолярный, язычный и щечный нервы, окруженные рыхлой клетчаткой.
Техника проведения торусальной анестезии
1. Пациент как можно шире открывает рот (рис. 101, Б). Место укола: точки пересечения горизонтальной линии, проведенной на 5 мм ниже жевательной поверхности третьего верхнего моляра с желобинкой, образованной латеральным склоном крылочелюстной складки и щекой.
2. Шприц расположен на первом нижнем моляре (или даже на втором нижнем моляре), игла направлена перпендикулярно к плоскости ветви нижней челюсти.
Рис. 101. Торусальная анестезия по М.М. Вейсбрему (С.Н. Вайсблат,1962).
А – схема расположения нервов в участке нижнечелюстного возвышения: 1 – щечный нерв; 2 – язычный нерв; 3 – нижнеальвеолярный нерв; 4 – нижнечелюстное возвышение (торус); 5 – горизонтальная линия, проведенная на 5 мм ниже жевательной поверхности третьего верхнего моляра (достигает торуса). Б – положение укола иглы, положение шприца при торусальной анестезии
3. Иглу продвигают в мягкие ткани к кости на глубину 15-20 мм, проводят аспирационную пробу, вводят 1,5-2 мл анестетика, обезболивая нижнеальвеолярный и щечный нервы.
4. Выдвинув иглу на несколько миллиметров, выпускают 0,3-0,5 мл анестетика для обезболивания язычного нерва.
Анестезия наступает через 3-5 мин.
Примечание. В последние 3 года, используя современные сильные анестетики, мы не выдвигали иглу для обезболивания язычного нерва (п. 4). При введении 1,5-2 мл анестетика возле кости зона обезболивания охватывает как нижнеальвеолярный, щечный, так и язычный нервы.
5. Зона обезболивания: те же ткани, что и при мандибулярной анестезии, а также: слизистая оболочка и кожа щеки, десны нижней челюсти от середины второго премоляра к середине второго моляра с вестибулярной стороны.
6. Осложнения – такие же, что и при мандибулярной анестезии.
Методика “высокой” анестезии нижнеальвеолярного нерва
Проведение стандартной мандибулярной анестезии не всегда обеспечивает достаточное обезболивание нижней челюсти, что можно объяснить наличием дополнительной иннервации.
Зубы нижней челюсти могут получать дополнительную иннервацию от подъязычного, ушно-височного и верхних шейных нервов.
Подъязычная ветвь выходит из ствола нижнеальвеолярного нерва приблизительно на 1 см выше нижнечелюстного отверстия и потому ее невозможно выключить обычными методиками. От ушно-височного нерва отходят разветвления к пульпе нижних зубов через отверстия в ветви нижней челюсти. Эта иннервация блокируется “высокой” анестезией по Гау-Гейтс (G.A.Gow-Gates) и Акинози (J.O.Akinosi).
Методика Гау-Гейтс
Техника этой анестезии очень сложная и состоит в создании депо анестетика рядом с головкой суставного отростка нижней челюсти.
1. Пациент широко открывает рот.
2. Врач проводит мысленную линию от угла рта к впадине (ямке) около козелка уха. Это и есть плоскость, в которой будет продвигаться игла.
3. Иглу вводят со стороны противоположного клыка нижней челюсти и направляют через медиальный нёбный бугорок верхнего второго моляра, расположенного на стороне обезболивания.
4. Иглу вкалывают в слизистую оболочку (место укола иглы находится значительно выше, чем при обычной мандибулярной анестезии) и углубляют в мягкие ткани к кости (к контакту с головкой суставного отростка) (рис. 102 А).
Рис.102. Положение иглы при “высоком” блокировании нижнеальвеолярного нерва. А – по методике Гау Гейтс. Б – по методике Акинози.
5. Иглу слегка оттягивают назад, проводят аспирационную пробу и после инъекции все содержимое шприца поступает в мягкие ткани возле суставного отростка.
6. Пациент должен держать рот открытым на протяжении нескольких минут, до появления признаков анестезии нижней челюсти.
Методика Акинози
Эта методика известна как “методика закрытого рта” Вазирани-Акинози. Она проще, чем методика Гау-Гейтс и уникальна для внутриротовых анестезий, ибо не нуждается в соприкосновении кончика иглы с костью. При этой анестезии депо анестетика также создают вблизи головки суставного отростка нижней челюсти.
Рот пациента закрыт. Карпульный шприц с иглой длиной 35 мм направляют параллельно к окклюзийнной плоскости верхней челюсти на уровне ее переходной складки, игла входит в ткани на 25-30 мм – между ветвью нижней челюсти и верхнечелюстным бугром. Медленно вводят 1,5-2 мл анестетика. Игла находится в крылочелюстном пространстве, что обеспечивает её контакт с ветвями нижнечелюстного нерва (рис. 102, Б).
Методики Гау-Гейтс и Акинози представляют собой высокие методики проведения анестезии нижнеальвеолярного нерва. При их применении блокируется и язычный нерв. Вдобавок методика Гау-Гейтс блокирует проводимость щечного нерва.
Методики Гау-Гейтс и Акинози нужно применять только тогда, когда другие методики обезболивания не дали результата, ибо они дают больше осложнений, чем другие виды мандибулярных анестезий. Чем глубже вводится игла, тем она ближе к верхнечелюстной артерии и крыловидному венозному сплетению.
Осложнения:
1. Сужение верхнечелюстной артерии — вызывает боль и побледнение (ишемию) лица в участке его кровоснабжения.
2. Травма сосуда в крыловидном венозном сплетении — приводит к обширной гематоме.
Используемые материалы: Местное обезболивание в амбулаторной стоматологии. Кононенко Ю.Г., Рожко Н.М., Рузин Г.П.; 2-е издание, перераб. и доп. —Москва: – издательство Книга плюс, 2004.
Обезболивание по Гоу-Гейтсу (Goy-Gates).
 При обезболивание по Гоу-Гейтсусопоставляют анатомию периферических ветвей III ветви тройничного нерва с передним краем ветви и мыщелковым отростком нижней челюсти (рис. 5.23, а). Больной в положении лежа на спине, лицо повернуто к врачу, межкозелковая вырезка ушной раковины обращена кверху. Врач находится справа и кпереди от больного. Больного просят открыть рот как можно шире, чтобы мышелковый отросток сместился несколько кпереди и приблизился к нижнему альвеолярному нерву. Для создания ориентира направления продвижения иглы больного просят поместить палец в наружный слуховой проход. Врач I пальцем левой руки пальпирует передний край ветви нижней челюсти на стороне проводимой анестезии. Цилиндр шприца располагают в противоположном углу рта. Вкол иглы делают в крыловидно-челюстное (крыловидно-височное) углубление сразу медиальнее сухожилия височной мышцы. Целесообразно предварительно пропальпировать медиальную границу сухожилия этой мышцы со стороны полости рта. На стороне вкола иглу совмещают с плоскостью, проходящей от нижнего края межкозелковой вырезки через угол рта параллельно ушной раковине (рис. 5.23, б). Сделать это не всегда просто. Преодолеть эту сложность можно приемом, предложенным С.А.Рабиновичем. Врач указательный (II) палец левой руки помещает в наружный слуховой проход больного или впереди нижней границы козелка ушной раковины у межкозелковой вырезки. При максимальном открывании рта под пальцем определяется шейка мышелкового отростка. Врач продвигает иглу в направлении точки перед концом указательного пальца. Это соответствует направлению на козелок ушной раковины. Иглу направляют на задний край козелка ушной раковины и погружают в ткани на глубину 25 мм до соприкосновения с латеральным отделом шейки нижней челюсти. Извлекают иглу на себя на 1 мм и проводят аспирационную пробу. После этого медленно вводят 2 мл анестетика. Больного оставляют на 20—30 с с открытым ртом. Депо анестетика создают у латерального отдела шейки нижней челюсти. При этом удается блокировать нижний альвеолярный, язычный и щечный нервы. Осложнения возникают редко. Зона обезболивания обезболивание по Гоу-Гейтсу: те же ткани, что при мандибулярной анестезии, слизистая оболочка и кожа шеки, слизистая оболочка, покрывающая альвеолярный отросток нижней челюсти от середины второго моляра до середины второго премоляра, а также «выключают» щечный нерв. В некоторых случаях дополнительно требуется проведениеинфильтрационной анестезии по своду преддверия рта для «выключения» периферических ветвей щечного нерва.
При обезболивание по Гоу-Гейтсусопоставляют анатомию периферических ветвей III ветви тройничного нерва с передним краем ветви и мыщелковым отростком нижней челюсти (рис. 5.23, а). Больной в положении лежа на спине, лицо повернуто к врачу, межкозелковая вырезка ушной раковины обращена кверху. Врач находится справа и кпереди от больного. Больного просят открыть рот как можно шире, чтобы мышелковый отросток сместился несколько кпереди и приблизился к нижнему альвеолярному нерву. Для создания ориентира направления продвижения иглы больного просят поместить палец в наружный слуховой проход. Врач I пальцем левой руки пальпирует передний край ветви нижней челюсти на стороне проводимой анестезии. Цилиндр шприца располагают в противоположном углу рта. Вкол иглы делают в крыловидно-челюстное (крыловидно-височное) углубление сразу медиальнее сухожилия височной мышцы. Целесообразно предварительно пропальпировать медиальную границу сухожилия этой мышцы со стороны полости рта. На стороне вкола иглу совмещают с плоскостью, проходящей от нижнего края межкозелковой вырезки через угол рта параллельно ушной раковине (рис. 5.23, б). Сделать это не всегда просто. Преодолеть эту сложность можно приемом, предложенным С.А.Рабиновичем. Врач указательный (II) палец левой руки помещает в наружный слуховой проход больного или впереди нижней границы козелка ушной раковины у межкозелковой вырезки. При максимальном открывании рта под пальцем определяется шейка мышелкового отростка. Врач продвигает иглу в направлении точки перед концом указательного пальца. Это соответствует направлению на козелок ушной раковины. Иглу направляют на задний край козелка ушной раковины и погружают в ткани на глубину 25 мм до соприкосновения с латеральным отделом шейки нижней челюсти. Извлекают иглу на себя на 1 мм и проводят аспирационную пробу. После этого медленно вводят 2 мл анестетика. Больного оставляют на 20—30 с с открытым ртом. Депо анестетика создают у латерального отдела шейки нижней челюсти. При этом удается блокировать нижний альвеолярный, язычный и щечный нервы. Осложнения возникают редко. Зона обезболивания обезболивание по Гоу-Гейтсу: те же ткани, что при мандибулярной анестезии, слизистая оболочка и кожа шеки, слизистая оболочка, покрывающая альвеолярный отросток нижней челюсти от середины второго моляра до середины второго премоляра, а также «выключают» щечный нерв. В некоторых случаях дополнительно требуется проведениеинфильтрационной анестезии по своду преддверия рта для «выключения» периферических ветвей щечного нерва.
Методика проводниковой анестезии II ветви тройничного нерва (n. trigeminus) у круглого отверстия по С.Н. Вайсблату 1. Положение больного лежа на операционном столе, голова повернута в сторону, противоположную стороне оперативного вмешательства. 2. Кожу боковой поверхности лица обрабатывают спиртом и 5%-й йодной настой-кой. 3. Намечают место вкола инъекционной иглы со стороны кожных покровов под скуловой дугой в месте проекции наружной пластинки крыловидного отростка клиновидной кости (lamina lateralis processus pterygo />Рис. 14. Зона введения раствора анестетика в области ветви нижней челюсти при анестезии: А — в области нижнечелюстного отверстия, Б — в области возвышения (torus mandibulae). 5. Вводят оставшиеся в шприце 2-3 мл 2%-го раствора новокаина, после чего извлекают иглу. При появлении в месте вкола иглы капли крови с целью предупреждения образования гематомы осуществляют пальцевое давление (через марлевый шарик) на область крыловидно-челюстной складки в течение 3-4 мин. 6. Через 5-7 мин наступает анестезия тканей, иннервируемых n. alveolaris inferior, о чем свидетельствует появление парестезии и анестезии половины нижней губы соответствующей стороны. Методика проводниковой анестезии нижнелуночкового, язычного и щечного нервов в области нижнечелюстного возвышения (torus mandibulae) no M.M. Вейсбрему 1. Положение больного сидя в стоматологическом кресле или лежа на операционном столе с максимально открытым ртом. 2. Определяют место вкола инъекционной иглы — точку, расположенную в области наружного края крыловидно-челюстной складки, на 0,5 см ниже жевательной поверхности верхних моляров (при максимально открытом рте крыловидно-челюстная складка натягивается и хорошо контурируется). 3. Поместив цилиндр шприца в области нижних моляров противоположной стороны, делают вкол иглы в намеченную точку и, предпосылая раствор новокаина, продвигают ее до соприкосновения с костью в области torus mandibulae. 4. В зону torus mandibulae, где располагаются п. alveolaris inferior, n. lingualis et n. buccalis (рис. 14, Б), вводят 2 мл 2%-го раствора новокаина, после чего иглу извлекают. При появлении в месте вкола иглы капли крови с целью предупреждения образования гематомы осуществляют пальцевое давление (через марлевый шарик) на область крыловидно-челюстной складки в течение 3-4 мин. 5. Через 3-5 мин наступает анестезия тканей, иннервируемых тремя перечисленными нервами, свидетельством чего является парестезия и анестезия кончика языка и половины нижней губы на соответствующей стороне.
Для продолжения скачивания необходимо пройти капчу:
Обезболивание нижнего луночкового нерва.
Существует три уровня блокады нижнего луночкового нерва. Нижний блок — это стандартная мандибулярная анестезия методом пальпации, средний блок — торусальная анестезия, и верхний блок анестезия по Гоу-Гейтс. Данные три метода блокады нижнего луночкового нерва применяются в разных клинических случаях.
При неэффективности, проведенной мандибулярной анестезии, чтобы не создавать депо анестетика в одной и той же зоне, рекомендовано проводить повторно более высокие методы блокады нижнего луночкового нерва: торусальную анестезию или анестезию по Гоу-Гейтс. Если в анамнезе у пациента имеется неудовлетворительные результаты мандибулярной анестезии также рекомендовано проводить высокие методы блокады. На беззубой челюсти проще проводить торусальную анестезию или анестезию по Гоу-Гейтс. При проведении оперативных вмешательств на нижних молярах, в случае локального инфекционного процесса лучше проводить анестезии, которые обеспечивают одновременную блокаду щечного нерва. Во многих случаях выбор метода блокады нижнего луночкового нерва — дело привычки врача или особенность той школы, где изначально проводилось его обучение.
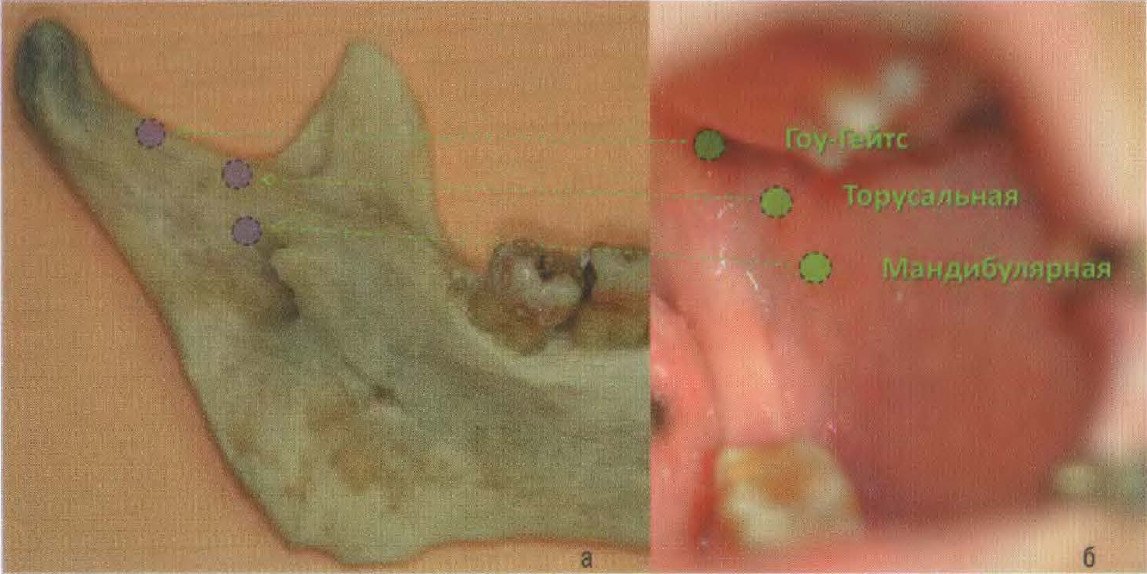
а) Уровни блокады нижнечелюстного нерва; б) Место вкола иглы при проведении местного обезболивания.
Мандибулярная анестезия методом пальпации.
Перед проведением анестезии следует пальпаторно определить основные костные ориентиры ветви нижней челюсти. К ним относятся передний край ветви челюсти, и височный гребешок, располагающийся несколько кнутри.

Костные ориентиры для проведения мандибулярной анестезии методом пальпации.
Вкол иглы проводится кнутри от височного гребешка, на 1 см выше окклюзионной поверхности нижних моляров. Шприц располагается в противоположном углу рта. Игла продвигается до контакта с костной тканью, создается депо анестетика 0.3 мл, далее шприц передвигается по направлению к противоположному углу рта и игла продвигается, кзади и кнаружи на 2 см. Проводится аспирационная проба. Создается депо анестетика 1 мл. Среди положительных сторон данного вида анестезии, следует отметить относительную простоту выполнения, т.к. пальпаторно легко определить основные костные ориентиры. Однако, мандибулярная анестезия неэффективна в 15 — 20 % случаев. Мандибулярная анестезия по нижнему блоку не обеспечивает обезболивания щечного нерва, поэтому его блокируют отдельно, проводя инфильтрацию у конкретного зуба. Ввиду высокой плотности расположения крупных сосудов в дистальной части крыловидно-челюстного пространства, частота положительных аспирационных проб составляет 12 — 15%.
Каковы же причины неэффективности мандибулярной анестезии?
1. Во-первых, костные выступы кнутри от внутренней косой линии (височного гребешка) мешают провести разворот иглы.
2. Во-вторых, анатомически, нижнечелюстное отверстие в некоторых случаях может находится несколько выше, чем на 2 см от окклюзионной поверхности нижних моляров. В данном случае мандибулярная анестезия будет неэффективна. Также на беззубой челюсти, ввиду отсутствия нижних моляров как основных ориентиров высоты вкола иглы, проведение анестезии будет затруднительно.
З. В некоторых случаях иннервация нижних моляров осуществляется за счет добавочных ветвей челюстно-подъязычного нерва (n. myelohyoideus). Мандибулярная анестезия не обеспечивает блокаду данного нерва.
Торусальная анестезия.
Ориентиром для проведения торусальной анестезии является крыловидно-челюстная складка, которая образована передним краем медиально-крыловидной мышцы. Шприц располагается в противоположном углу рта. Вкол иглы проводится на 0.5 см ниже окклюзионной поверхности верхних моляров, кнаружи от крыловидно-челюстной складки. Игла продвигается кпереди и кнаружи до контакта с костной ткани, проводится аспирационная проба. Создается депо анестетика 1.5 мл. Данный вид обезболивания обеспечивает анестезию щечного, язычного и нижнего луночкового нерва.

Анестезия по Гоу-Гейтс.
Цель проведения анестезии: создать депо анестетика в области шейки мыщелкового отростка ветви нижней челюсти. Главным анатомическим ориентиром при ее проведении является ретромолярное вдавление верхней челюсти, которое легко прослеживается в норме и при адентии. При максимально открытом рте пациента шприц располагается в противоположном углу рта, вкол иглы проводится в ретромолярное вдавление. Продвижение иглы осуществляется вверх, кзади и кнаружи, до контакта с костной тканью шейки мыщелкового отростка. Создается депо анестетика 1.5 мл. Дополнительным ориентиром в продвижении иглы является палец руки, установленный в наружный слуховой проход. Т. о. продвижение иглы проводится по направлению к пальцу. Пациента просят сделать 10 движений «открыть-закрыть рот». Данный вид обезболивания эффективен в 98% случаев. Частота положительных аспирационных проб составляет менее 2%. Ввиду того, что мягкие ткани в зоне шейки мыщелкового отростка мало васкуляризованы, скорость резорбтивного эффекта местного анестетика будет ниже. Из этого следует, что длительность анестезии по Гоу-Гейтс намного больше, чем при мандибулярной анестезии. Однако, данный метод анестезии сложен в исполнении ввиду отсутствия четких ориентиров.
Обезболивание по Гоу-Гейтсу

При обезболивание по Гоу-Гейтсу сопоставляют анатомию периферических ветвей III ветви тройничного нерва с передним краем ветви и мыщелковым отростком нижней челюсти (рис. 5.23, а). Больной в положении лежа на спине, лицо повернуто к врачу, межкозелковая вырезка ушной раковины обращена кверху. Врач находится справа и кпереди от больного. Больного просят открыть рот как можно шире, чтобы мышелковый отросток сместился несколько кпереди и приблизился к нижнему альвеолярному нерву. Для создания ориентира направления продвижения иглы больного просят поместить палец в наружный слуховой проход. Врач I пальцем левой руки пальпирует передний край ветви нижней челюсти на стороне проводимой анестезии. Цилиндр шприца располагают в противоположном углу рта. Вкол иглы делают в крыловидно-челюстное (крыловидно-височное) углубление сразу медиальнее сухожилия височной мышцы. Целесообразно предварительно пропальпировать медиальную границу сухожилия этой мышцы со стороны полости рта. На стороне вкола иглу совмещают с плоскостью, проходящей от нижнего края межкозелковой вырезки через угол рта параллельно ушной раковине (рис. 5.23, б).

Сделать это не всегда просто. Преодолеть эту сложность можно приемом, предложенным С.А.Рабиновичем. Врач указательный (II) палец левой руки помещает в наружный слуховой проход больного или впереди нижней границы козелка ушной раковины у межкозелковой вырезки. При максимальном открывании рта под пальцем определяется шейка мышелкового отростка. Врач продвигает иглу в направлении точки перед концом указательного пальца. Это соответствует направлению на козелок ушной раковины. Иглу направляют на задний край козелка ушной раковины и погружают в ткани на глубину 25 мм до соприкосновения с латеральным отделом шейки нижней челюсти. Извлекают иглу на себя на 1 мм и проводят аспирационную пробу. После этого медленно вводят 2 мл анестетика. Больного оставляют на 20—30 с с открытым ртом. Депо анестетика создают у латерального отдела шейки нижней челюсти. При этом удается блокировать нижний альвеолярный, язычный и щечный нервы. Осложнения возникают редко. Зона обезболивания обезболивание по Гоу-Гейтсу: те же ткани, что при мандибулярной анестезии, слизистая оболочка и кожа шеки, слизистая оболочка, покрывающая альвеолярный отросток нижней челюсти от середины второго моляра до середины второго премоляра, а также «выключают» щечный нерв. В некоторых случаях дополнительно требуется проведение инфильтрационной анестезии по своду преддверия рта для «выключения» периферических ветвей щечного нерва.
3 техники проведения торусальной анестезии
Обезболивание при лечении зубов — главное достижение современной стоматологии. Без местной анестезии проводится лишь устранение поверхностного кариеса, не затронувшее пульпу. Если пациент панически боится врачебного вмешательства, стоматологические манипуляции проводятся под общим наркозом. В статье будет освещен вопрос, что такое торусальная анестезия и в каких случаях она применяется.

Что такое торусальная анестезия
Методы обезболивания при стоматологических манипуляциях выбираются в зависимости от типа проводимого вмешательства и особенностей клинической картины. Это может быть как укол анестетика в десну (инфильтрация), так и охват большого участка лица пациента — проводниковая анестезия. При проводниковой анестезии блокируется пучок нервов, которые транслируют болевые ощущения в мозг.
Так как нервов в ротовой полости несколько, то проводят воздействие именно на прилегающий к больному зубу. Так, при лечении моляров нижней челюсти проводят мандибулярную анестезию, разновидностью которой является торусальный метод обезболивания. При данном методе обезболивания блокируются нижнечелюстные нервы:
- нижнеальвеолярные;
- щечные;
- язычные.
Обезболивающий раствор вводится в точку соединения указанных нервов — торус. В результате инфильтрации раствора происходит полное обезболивание следующих лицевых зон:
- подбородок;
- мягкие ткани нижней челюсти;
- соответствующие им кожные покровы.
То есть, теряется чувствительность на уровне костной и мышечной систем, а также кожных покровов. Эффективность обезболивания позволяет приступать к врачебным манипуляциям почти сразу же после инстилляции средства.
К преимуществу методики относится большая область участка лицевого отдела, нечувствительного к боли. Недостатки — возможность осложнений после инъекции и наличие высокой квалификации у стоматолога. Врач должен обладать знаниями анатомических ориентиров, чтобы без оплошности находить нужную точку для инстилляции.
Для серьезных оперативных вмешательств, требующих длительного времени, применяют иные лекарственные вещества с обезболивающим эффектом. Для удаления нижних моляров используют тримекаин, он качественно блокирует зубные нервы. Также его используют и при чистке каналов и пломбировании пораженных кариесом зубов.
Если жевательные моляры остаются нечувствительными к действию лекарства после инъекции, стоматолог проводит дополнительное обезболивание: пропитывает раствором слизистую оболочку около чувствительных моляров.

Когда применяется
Эффективность и простота торусальной анестезии позволяет использовать ее во многих случаях зубоврачебной практики.
Торусальная анестезия применяется при:
- вскрытии гнойников и абсцессов в нижней челюсти;
- экстракция нижнечелюстных моляров;
- депульпировании и иных методах вмешательства;
- установке фиксирующих шин при травмировании нижнечелюстного отдела;
- удалении моляров с аномальным расположением корней;
- хирургии сломанных костей челюсти;
- устранении новообразований;
- наращивании/удалении челюстной кости.
Также обезболивание проводят при аномальном прорезывании зуба мудрости, которое сопровождается сильным отеком и болевым синдромом. Некорректный рост зуба мудрости может спровоцировать разрыв тканей десны и вызвать сильное осложнение.
Эффективность применения инстилляции зависит от квалификации стоматолога. Чтобы одновременно блокировать три нерва, нужно точно попасть в точку их соединения, которая расположена в торусе. Если доктор не сможет правильно определить расположение торуса, то обезболить искомый участок нижней части лица не получится.
Неполное обезболивание может привести к дискомфорту во время стоматологических манипуляций. Если пациент чувствует недостаточность блокировки лицевых нервов, он должен немедленно сообщить об этом стоматологу.
Анестетики, применяемые при данном методе, могут вызвать аллергические реакции. Поэтому нужно предупредить стоматолога о непереносимости отдельных лекарственных компонентов.
Аллергическая реакция на лекарственные средства — еще одна проблема анестезии. Так как у достаточно большого числа пациентов обнаруживается непереносимость некоторых веществ, обезболивание может вызвать непредсказуемую реакцию организма.

Техника проведения
Так как техника была разработана советским стоматологом Вайсбремом, она носит его название. Помимо методики Вайсбрема существуют еще несколько опробованных способов торусальной анестезии, разработанных другими опытными стоматологами — Легарди, Акинози и др.
По Вайсбрему
Чтобы инстилляции лекарства прошла успешно, пациент должен запрокинуть голову и широко раскрыть рот. При инстилляции игла шприца достигает челюстной кости, поэтому его следует держать строго перпендикулярно щеке пациента. От правильного нахождения точки торуса зависит успех обезболивания.
Игла шприца вводится в мягкие ткани достаточно глубоко и находится на уровне первого либо второго жевательного моляра. После введения иглы инстиллируется лекарственный состав в объеме 1,5-2 кубика. Для проверки попадания иглы в кровеносный сосуд врач затягивает небольшой объем лекарства обратно в шприц. Наличие крови в корпусе шприца говорит о деформации кровеносного сосуда во время инстилляции.
Если все прошло удачно, врач проводит блокировку языкового нерва. На его обезболивание расходуется не более 0,5 мл лекарственного состава. Через 5 минут пациент должен почувствовать онемение нижнечелюстного отдела, и только после этого можно приступать к лечебным процедурам.
По Акинози
С помощью методики блокируются два нерва — язычковый и луночковый. Пациенту не нужно широко открывать рот, все манипуляции проводятся с сомкнутыми зубами. Врач вводит иглу шприца в точку между бугром и отводом нижней челюсти. Объем лекарственного средства тот же и составляет 1,5-2 мл. Однако анестезия по Акинози применяется лишь в случаях неэффективной блокировки нервных окончаний другими методиками.
Несмотря на высокую эффективность обезболивания, метод отличается следующими рисками:
- травмирование лицевого нерва;
- деформация надкостницы;
- травмирование крыловидной и височной мышцы.
Метод Аскинози требует высокой квалификации стоматолога, так как является небезопасным и травматичным. Однако именно метода Аскинози приносит качественное обезболивание пациентам, у которых в молярах два и более нервных окончаний.

По Гоу-Гейтсу
Метод анестезии был разработан австралийским стоматологом Гоу-Гейтсом. Отличается тем, что инстилляция проводится в угол губ пациента. Шприц вводится в сухожилие крыловидной и височной мышц и касается челюстной кости. После взятия аспирационной пробы (проверка на наличие крови в растворе) стоматолог вводит лекарственный состав в объеме 1,5 -2 мл. Далее пациент должен находиться с открытым ртом до полной блокировки нервных окончаний. Это занимает не более пяти минут, хотя и приносит неудобства.
Несмотря на неудобства, с помощью метода Гоу-Гейтса блокируются сразу несколько нервных корешков:
- челюстно-подъязычный;
- язычковый;
- височный;
- щечный;
- нижний луночковый.
Полная блокировка нервных корешков наступает несколько позже, чем при использовании других методик.
Неправильно проведенная инстилляции может вызвать спазм дыхательных путей и образование гематомы. Метод относится к наиболее безопасным.
Опасность и риски
Обезболивающие процедуры требуют высокой квалификации стоматолога и определенной осторожности в проведении. Неграмотное проведение торусальной анестезии может повлечь за собой следующие осложнения:
- перелом иглы шприца с последующим хирургическим вмешательством;
- травмирование кровеносных сосудов с последующим кровотечением и гематомами;
- паралич мимических мышц, частичная утрата подвижности мимики;
- травмирование волокон крыловидных мышц;
- потеря чувствительности слизистой ротовой полости;
- ишемия подбородка из-за проникновения лекарственного состава в кровяное русло;
- инфицирование тканей с последующим развитием очага воспаления;
- неврит нижнечелюстных нервов.
Однако пациент должен соблюдать осторожность после манипуляций стоматолога:
- вовремя санировать ротовую полость;
- исключить грубую пищу до момента полного заживления слизистых оболочек;
- позаботиться о восстановлении печени.
Любая анестезия отрицательно сказывается на здоровье печени, поэтому пациент обязан самостоятельно позаботиться о собственном здоровье и принимать назначенные препараты либо применять иные методы восстановительных процедур.

Противопоказания к проведению
В каких случаях местное обезболивание ротовой полости противопоказано или имеет частичные противопоказания? Обезболивание запрещено при любых печеночных патологиях, так как напрямую воздействует на клетки печени. Из-за высокой дозы новокаина этот метод исключен из допустимых, и вместо него рекомендован общий наркоз.
Также торусальная анестезия противопоказана при:
- непереносимости компонентов лекарственного вещества;
- патологиях кровеносной системы;
- психических расстройствах;
- бронхиальной астме;
- сердечно-сосудистых патологиях;
- эпилептических припадках.
Также местную анестезию указанного метода не проводят при анатомических нарушениях в строении челюсти и десны, а также при сдвиге точки соединения нервов.
Можно ли применять данную анестезию во время беременности? Разрешение должен дать лечащий гинеколог, так как метод может представлять определенную опасность для плода.
Торусальная анестезия — это эффективное средство для быстрого обезболивания большого участка лицевой зоны. Она проводится при сложных стоматологических манипуляциях, когда нужно обезболить на длительное время большой участок лицевого отдела. За одну инъекцию удается блокировать сразу три лицевых нерва, остро реагирующих на болевой синдром.
Однако проведение манипуляции требует высокой врачебной квалификации, знание анатомии расположения нервных окончаний, аккуратность в обращении с инструментами. Неправильное введение лекарственного вещества может привести к различным осложнениям и травмировать пациента. Методика применяется при недейственности других методов блокады нервных окончаний.
Торусальная анестезия: техника проведения по Гоу-Гейтсу, Акинози, Легарди и другие методы



Торусальная анестезия по Вейсбрему
Торусальная анестезия по М.М. Вейсбрему
Целевой пункт: нижнечелюстное возвышение (рис. 101, А).
Оно находится в месте соединения костных гребешков венечного и суставного отростков спереди, сверху и медиальнее от костного язычка нижней челюсти. Ниже и к середине от возвышения расположены нижнеальвеолярный, язычный и щечный нервы, окруженные рыхлой клетчаткой.
Техника проведения торусальной анестезии
1. Пациент как можно шире открывает рот (рис. 101, Б). Место укола: точки пересечения горизонтальной линии, проведенной на 5 мм ниже жевательной поверхности третьего верхнего моляра с желобинкой, образованной латеральным склоном крылочелюстной складки и щекой.
2. Шприц расположен на первом нижнем моляре (или даже на втором нижнем моляре), игла направлена перпендикулярно к плоскости ветви нижней челюсти.
Рис. 101. Торусальная анестезия по М.М. Вейсбрему (С.Н. Вайсблат,1962).
А – схема расположения нервов в участке нижнечелюстного возвышения: 1 – щечный нерв; 2 – язычный нерв; 3 – нижнеальвеолярный нерв; 4 – нижнечелюстное возвышение (торус); 5 – горизонтальная линия, проведенная на 5 мм ниже жевательной поверхности третьего верхнего моляра (достигает торуса). Б – положение укола иглы, положение шприца при торусальной анестезии
3. Иглу продвигают в мягкие ткани к кости на глубину 15-20 мм, проводят аспирационную пробу, вводят 1,5-2 мл анестетика, обезболивая нижнеальвеолярный и щечный нервы.
4. Выдвинув иглу на несколько миллиметров, выпускают 0,3-0,5 мл анестетика для обезболивания язычного нерва.
Анестезия наступает через 3-5 мин.
Примечание. В последние 3 года, используя современные сильные анестетики, мы не выдвигали иглу для обезболивания язычного нерва (п. 4). При введении 1,5-2 мл анестетика возле кости зона обезболивания охватывает как нижнеальвеолярный, щечный, так и язычный нервы.
5. Зона обезболивания: те же ткани, что и при мандибулярной анестезии, а также: слизистая оболочка и кожа щеки, десны нижней челюсти от середины второго премоляра к середине второго моляра с вестибулярной стороны.
6. Осложнения – такие же, что и при мандибулярной анестезии.
Методика “высокой” анестезии нижнеальвеолярного нерва
Проведение стандартной мандибулярной анестезии не всегда обеспечивает достаточное обезболивание нижней челюсти, что можно объяснить наличием дополнительной иннервации.
Зубы нижней челюсти могут получать дополнительную иннервацию от подъязычного, ушно-височного и верхних шейных нервов.
Подъязычная ветвь выходит из ствола нижнеальвеолярного нерва приблизительно на 1 см выше нижнечелюстного отверстия и потому ее невозможно выключить обычными методиками. От ушно-височного нерва отходят разветвления к пульпе нижних зубов через отверстия в ветви нижней челюсти. Эта иннервация блокируется “высокой” анестезией по Гау-Гейтс (G.A.Gow-Gates) и Акинози (J.O.Akinosi).
Методика Гау-Гейтс
Техника этой анестезии очень сложная и состоит в создании депо анестетика рядом с головкой суставного отростка нижней челюсти.
1. Пациент широко открывает рот.
2. Врач проводит мысленную линию от угла рта к впадине (ямке) около козелка уха. Это и есть плоскость, в которой будет продвигаться игла.
3. Иглу вводят со стороны противоположного клыка нижней челюсти и направляют через медиальный нёбный бугорок верхнего второго моляра, расположенного на стороне обезболивания.
4. Иглу вкалывают в слизистую оболочку (место укола иглы находится значительно выше, чем при обычной мандибулярной анестезии) и углубляют в мягкие ткани к кости (к контакту с головкой суставного отростка) (рис. 102 А).
Рис.102. Положение иглы при “высоком” блокировании нижнеальвеолярного нерва. А – по методике Гау Гейтс. Б – по методике Акинози.
5. Иглу слегка оттягивают назад, проводят аспирационную пробу и после инъекции все содержимое шприца поступает в мягкие ткани возле суставного отростка.
6. Пациент должен держать рот открытым на протяжении нескольких минут, до появления признаков анестезии нижней челюсти.
Методика Акинози
Эта методика известна как “методика закрытого рта” Вазирани-Акинози. Она проще, чем методика Гау-Гейтс и уникальна для внутриротовых анестезий, ибо не нуждается в соприкосновении кончика иглы с костью. При этой анестезии депо анестетика также создают вблизи головки суставного отростка нижней челюсти.
Рот пациента закрыт. Карпульный шприц с иглой длиной 35 мм направляют параллельно к окклюзийнной плоскости верхней челюсти на уровне ее переходной складки, игла входит в ткани на 25-30 мм – между ветвью нижней челюсти и верхнечелюстным бугром. Медленно вводят 1,5-2 мл анестетика. Игла находится в крылочелюстном пространстве, что обеспечивает её контакт с ветвями нижнечелюстного нерва (рис. 102, Б).
Методики Гау-Гейтс и Акинози представляют собой высокие методики проведения анестезии нижнеальвеолярного нерва. При их применении блокируется и язычный нерв. Вдобавок методика Гау-Гейтс блокирует проводимость щечного нерва.
Методики Гау-Гейтс и Акинози нужно применять только тогда, когда другие методики обезболивания не дали результата, ибо они дают больше осложнений, чем другие виды мандибулярных анестезий. Чем глубже вводится игла, тем она ближе к верхнечелюстной артерии и крыловидному венозному сплетению.
Осложнения:
1. Сужение верхнечелюстной артерии — вызывает боль и побледнение (ишемию) лица в участке его кровоснабжения.
2. Травма сосуда в крыловидном венозном сплетении — приводит к обширной гематоме.
Используемые материалы: Местное обезболивание в амбулаторной стоматологии. Кононенко Ю.Г., Рожко Н.М., Рузин Г.П.; 2-е издание, перераб. и доп. —Москва: – издательство Книга плюс, 2004.
Источники:
http://hirstom.ru/metodi-anesteziy/torusalnaya-anesteziya-po-veysbremu
http://studfile.net/preview/2706328/page:7/
http://bel-stomat.ru/%D0%B4%D0%BB%D1%8F-%D1%81%D1%82%D0%BE%D0%BC%D0%B0%D1%82%D0%BE%D0%BB%D0%BE%D0%B3%D0%BE%D0%B2/%D0%BE%D0%B1%D0%B5%D0%B7%D0%B1%D0%BE%D0%BB%D0%B8%D0%B2%D0%B0%D0%BD%D0%B8%D0%B5-%D0%BD%D0%B8%D0%B6%D0%BD%D0%B5%D0%B3%D0%BE-%D0%BB%D1%83%D0%BD%D0%BE%D1%87%D0%BA%D0%BE%D0%B2%D0%BE%D0%B3%D0%BE-%D0%BD%D0%B5%D1%80%D0%B2%D0%B0
http://stom-portal.ru/khirurgiya/obezbolivanie/mestnoe-obezbolivanie/obezbolivanie-po-gou-gejtsu.html
http://createsmile.ru/torusalnaya-anesteziya/
http://hirstom.ru/metodi-anesteziy/torusalnaya-anesteziya-po-veysbremu
http://dentazone.ru/hirurgiya/lechenie/ustanovka-plomby.html



